肺抗酸菌感染症(肺結核・非結核性抗酸菌症)
![]()
pulmonary tuberculosis /NTM
疾患スピード検索で表示している情報は、以下の書籍に基づきます。
「臨床医マニュアル 第5版」は、医歯薬出版株式会社から許諾を受けて、書籍版より一部(各疾患「Clinical Chart」および「臨床検査に関する1項目」)を抜粋のうえ当社が転載しているものです。転載情報の著作権は,他に出典の明示があるものを除き,医歯薬出版株式会社に帰属します。
「臨床医マニュアル 第5版」 編集:臨床医マニュアル編集委員会
Copyright:(c) Ishiyaku Publishers, Inc., 2016.
詳細な情報は「臨床医マニュアル第5版」でご確認ください。
(リンク先:http://www.ishiyaku.co.jp/search/details.aspx?bookcode=731690)
Clinical Chart
- 肺抗酸菌症は,肺結核と非結核性抗酸菌症に分かれる.前者はヒト-ヒト感染を起こすが,後者は起こさない.そのため,前者では感染対策が重要となる.
- 肺結核は喀痰抗酸菌塗抹陽性患者から喀出された飛沫の水分が失われた飛沫核による空気感染(飛沫核感染)で伝播する.院内感染予防には,患者はサージカルマスクで飛沫を捕捉し拡散を防ぎ,医療従事者は N95 マスクで飛沫核の吸入を防止することが重要である.診断確定までの間は,患者は個室隔離(可能なら陰圧室)とし,空気感染予防策を講ずる.
- 肺結核は細胞性免疫が低下した状態(表1)で発病しやすいため,危険因子をもつ場合には非典型的症状,非典型的画像でも鑑別診断にあげることが肝要である.
- 臨床的に肺結核が疑われて,十分な喀痰が得られない場合は,3~5%高張食塩水を 10~30 mL 吸入させてから喀出させる.
- 塗抹検査では結核菌と非結核性抗酸菌の区別はできない.塗抹陽性であればただちに核酸増幅検査(PCR)を行い,肺結核と確定すれば結核病棟を持つ病院に転院を依頼する.
- 肺結核は感染症法で 2 類感染症に指定されており,診断後はただちに届出を行う.
- 肺結核の初回治療での標準的治療法は,(A)法:RFP+INH+PZA に SM(または EB)の 4 剤併用で 2 カ月間治療後,RFP+INH で 4 カ月間,または(B)法:RFP+INH に SM(または EB)の 3 剤併用で 2 カ月間治療後,RFP+INH で 7 カ月間,の 2 種類あり,個別のリスク因子によっては治療期間の延長が検討される.
- 非結核性抗酸菌症は,M. kansasiiを除いて薬物療法での根治は困難なので,多剤併用療法となる.有害事象も多岐にわたるため,治療開始時期を見極める必要がある.無症状で進行が遅い場合などは画像での経過観察もオプションになりうる.
-
表1 結核発病の危険因子
糖尿病
悪性腫瘍(担癌患者)
高齢者・乳幼児
感染後2 年以内
後天性免疫不全症候群
塵肺
血液透析(末期腎不全)
副腎皮質ステロイド・免疫抑制剤の投与
生物学的製剤の投与(TNF-α阻害薬など)
胃切後
低栄養状態
検査
1.肺結核(pulmonary tuberculosis)
[検査]
①画像診断
胸部単純Xp では空洞を伴う多発結節影や浸潤影がみられる.
CT では多発する空洞,結節影,consolidation に加えて乾酪性細気管支炎を示唆するtree-in-bud appearance(細気管支領域に壊死物質を充満した「木の芽様所見」),空洞やconsolidation 周囲の散布巣が活動性結核を示唆する.
免疫能が正常な場合には空洞や肉芽腫形成が行われるが,細胞性免疫が低下した状態では形成されず,画像上はconsolidation,すりガラス陰影のみという非典型的な画像を呈する肺結核症例もあり,注意を要する.
再燃結核の多くは,両側上肺野背側(左上葉S1+2,右上葉S1,S2,左右下葉S6)が典型例であるが,下葉など非典型的な部位であっても前述の所見があれば肺結核も鑑別にあげる.初感染結核の場合は,病変は全肺野で起こりえて,肺門リンパ節腫大を伴って,いわゆるprimary complex を形成する.
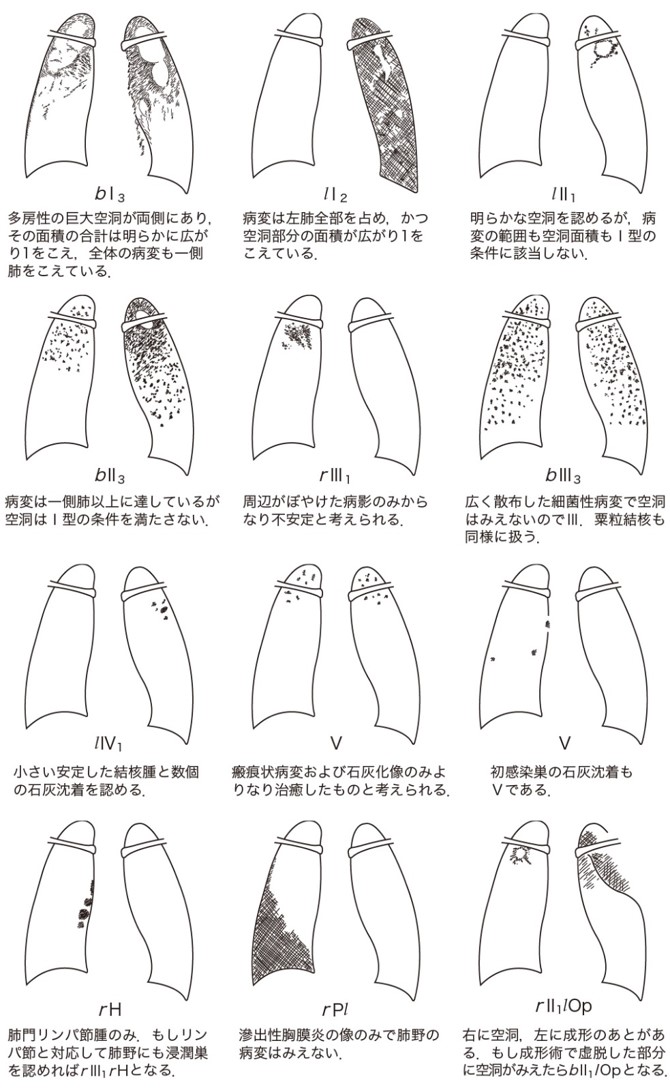
届出の際には,日本結核病学会病型分類(日本結核病学会予防委員会:結核81:393-397, 2006 参照)に従って記載を行う.図1に病型分類の例示を提示する.
②細菌学的検査
肺結核の証明には結核菌の証明が必要となり,確定診断のために,外来では起床時の喀痰を3 日連続で提出してもらう(1 回で塗抹陽性の感度45%が繰り返しにより上昇する).喀痰が出ない場合は3~5%高張食塩水10~30 mL を吸入させ喀痰の採取に努めるが,不可能な場合は早朝空腹時に胃液検査(塗抹陽性の感度19%)を行う.それでも確定できない場合,気管支鏡検査を行うこともある.塗抹についての記載法を表3 に示す.
抗酸菌塗抹陽性が確認されれば,菌種の同定のために核酸増幅検査(PCR)を追加する.結核菌PCR 陽性なら肺結核として治療開始しつつ,培養検査による同定で確定診断し,追加して薬剤感受性検査を行う.
培養検査は従来,卵ベースの小川培地(固形)が用いられてきたが,近年では液体培地によって迅速培養が可能となり,MGIT 法(mycobacteria growth indicator tube)が主流となり,菌検出率,発育所要日数ともに改善している.
PCRは迅速な診断に不可欠であるが,定量性がないこと,死菌であっても陽性となること,感受性検査が行えないことなどの問題点もあり,培養検査と併用することが肝要である.
③ インターフェロンγ遊離試験(interferon-gamma release assay:IGRA)
結核特異抗原を用いて採血で得たリンパ球を刺激し,産生されるインターフェロンγを指標とする方法で,感度,特異度がともに高く,活動性結核,潜在性結核感染症などの補助診断となる.
日本ではツベルクリン反応に比してBCG 接種者においてもIGRA の特異度が高く,主流となってきている.クォンティフェロン® TB ゴールド(QFT-G)とT スポット® TB(T-SPOT)があり,結核感染の診断に寄与する.ただし,発病か潜在性結核感染症の区別はできないため,結核既感染率が高い集団となる高齢者にIGRA を適用した場合は,「陽性」=「最近の感染」といえない事例が多くなり,注意を要する.
結核菌曝露からIGRA 陽転化までの期間は,通常は2 カ月間程度とされており,IGRA の実施時期は感染曝露の2~3 カ月後にまず行い,感染曝露の6 カ月後に再検査を行うことが推奨される.
2.非結核性抗酸菌症(NTM)
[検査]
環境生息菌であるため,臨床検体から検出されても必ずしも感染症とは限らず,診断基準を満たす必要がある(表10).すなわち,喀痰では2 回,気管支鏡検体であれば1 回以上,同一菌種が同定された場合に診断が確定する.
③血清診断法
診断基準では,喀痰検査で病原微生物が検出されない場合,気管支鏡による診断が必要となるが,高度に侵襲的な検査であるため,その適応には絞り込みが必要となる.画像から肺MAC 症を疑って,喀痰が出ない症例では,非結核性抗酸菌の細胞壁を構成する糖脂質抗原(GLP)のなかで,結核菌やM. kansasii 以外の非結核性抗酸菌が共通にもつGLP-coreを抗原として,これに対する血清中IgA 抗体を測定するのがキャリピアMAC で,感度が約80%,特異度はほぼ100%とされ有用である.
④気管支鏡
前述のとおり,喀痰検査で確定できない場合などに下気道検体の採取を目的として行われる.また,過敏性肺炎型では気管支肺胞洗浄でリンパ球分画の増加,CD4/CD8 比の上昇を認め,経気管支肺生検ではリンパ球浸潤を伴う胞隔炎と非乾酪性類上皮肉芽腫を認めるのが特徴である.
[検査]
①画像診断
胸部単純Xp では空洞を伴う多発結節影や浸潤影がみられる.
CT では多発する空洞,結節影,consolidation に加えて乾酪性細気管支炎を示唆するtree-in-bud appearance(細気管支領域に壊死物質を充満した「木の芽様所見」),空洞やconsolidation 周囲の散布巣が活動性結核を示唆する.
免疫能が正常な場合には空洞や肉芽腫形成が行われるが,細胞性免疫が低下した状態では形成されず,画像上はconsolidation,すりガラス陰影のみという非典型的な画像を呈する肺結核症例もあり,注意を要する.
再燃結核の多くは,両側上肺野背側(左上葉S1+2,右上葉S1,S2,左右下葉S6)が典型例であるが,下葉など非典型的な部位であっても前述の所見があれば肺結核も鑑別にあげる.初感染結核の場合は,病変は全肺野で起こりえて,肺門リンパ節腫大を伴って,いわゆるprimary complex を形成する.
届出の際には,日本結核病学会病型分類(日本結核病学会予防委員会:結核81:393-397, 2006 参照)に従って記載を行う.図1に病型分類の例示を提示する.
②細菌学的検査
肺結核の証明には結核菌の証明が必要となり,確定診断のために,外来では起床時の喀痰を3 日連続で提出してもらう(1 回で塗抹陽性の感度45%が繰り返しにより上昇する).喀痰が出ない場合は3~5%高張食塩水10~30 mL を吸入させ喀痰の採取に努めるが,不可能な場合は早朝空腹時に胃液検査(塗抹陽性の感度19%)を行う.それでも確定できない場合,気管支鏡検査を行うこともある.塗抹についての記載法を表3 に示す.
抗酸菌塗抹陽性が確認されれば,菌種の同定のために核酸増幅検査(PCR)を追加する.結核菌PCR 陽性なら肺結核として治療開始しつつ,培養検査による同定で確定診断し,追加して薬剤感受性検査を行う.
培養検査は従来,卵ベースの小川培地(固形)が用いられてきたが,近年では液体培地によって迅速培養が可能となり,MGIT 法(mycobacteria growth indicator tube)が主流となり,菌検出率,発育所要日数ともに改善している.
PCRは迅速な診断に不可欠であるが,定量性がないこと,死菌であっても陽性となること,感受性検査が行えないことなどの問題点もあり,培養検査と併用することが肝要である.
③ インターフェロンγ遊離試験(interferon-gamma release assay:IGRA)
結核特異抗原を用いて採血で得たリンパ球を刺激し,産生されるインターフェロンγを指標とする方法で,感度,特異度がともに高く,活動性結核,潜在性結核感染症などの補助診断となる.
日本ではツベルクリン反応に比してBCG 接種者においてもIGRA の特異度が高く,主流となってきている.クォンティフェロン® TB ゴールド(QFT-G)とT スポット® TB(T-SPOT)があり,結核感染の診断に寄与する.ただし,発病か潜在性結核感染症の区別はできないため,結核既感染率が高い集団となる高齢者にIGRA を適用した場合は,「陽性」=「最近の感染」といえない事例が多くなり,注意を要する.
結核菌曝露からIGRA 陽転化までの期間は,通常は2 カ月間程度とされており,IGRA の実施時期は感染曝露の2~3 カ月後にまず行い,感染曝露の6 カ月後に再検査を行うことが推奨される.
2.非結核性抗酸菌症(NTM)
[検査]
- ①画像診断
- ①結節・気管支拡張型:胸部単純Xp では中下肺野を中心とした小結節影,浸潤影,気管支拡張像を認め,CT では中葉・舌区を中心とした気管支拡張を伴う経気道散布性を呈する小葉中心性粒状影,結節影が特徴的である.
- ②線維空洞型:上肺野の空洞・consolidation を呈して肺結核に類似する画像のMAC も認められ,陳旧性肺結核,COPD,塵肺などの基礎疾患をもつ男性に多くみられる.
- ③全身播種型:縦隔リンパ節腫大を認める以外,特異的な所見はない.
- ④過敏性肺炎型:胸部単純Xp ではびまん性小粒状影,すりガラス陰影,浸潤影を認める.CT(high resolution CT:HRCT)では両側びまん性に胸膜直下が保たれた小葉中心性粒状影や汎小葉性すりガラス陰影ないしconsolidationを認め,air trapping による末梢の過膨張(モザイクパターン)など,急性過敏性肺炎に類似した所見を認める.
環境生息菌であるため,臨床検体から検出されても必ずしも感染症とは限らず,診断基準を満たす必要がある(表10).すなわち,喀痰では2 回,気管支鏡検体であれば1 回以上,同一菌種が同定された場合に診断が確定する.
③血清診断法
診断基準では,喀痰検査で病原微生物が検出されない場合,気管支鏡による診断が必要となるが,高度に侵襲的な検査であるため,その適応には絞り込みが必要となる.画像から肺MAC 症を疑って,喀痰が出ない症例では,非結核性抗酸菌の細胞壁を構成する糖脂質抗原(GLP)のなかで,結核菌やM. kansasii 以外の非結核性抗酸菌が共通にもつGLP-coreを抗原として,これに対する血清中IgA 抗体を測定するのがキャリピアMAC で,感度が約80%,特異度はほぼ100%とされ有用である.
④気管支鏡
前述のとおり,喀痰検査で確定できない場合などに下気道検体の採取を目的として行われる.また,過敏性肺炎型では気管支肺胞洗浄でリンパ球分画の増加,CD4/CD8 比の上昇を認め,経気管支肺生検ではリンパ球浸潤を伴う胞隔炎と非乾酪性類上皮肉芽腫を認めるのが特徴である.
-
図1 病型分類の例示
-
表3 遠心集菌塗抹法での鏡検記載法
記載法 螢光法
(200 倍)チール・ネールゼン法
(1,000 倍)備考*
(ガフギー号数)- 0/30 視野 0/300 視野 G0 ± 1~2/30 視野 1~2/300 視野 G1 1+ 2~20/10 視野 1~9/100 視野 G2 2+ ≧20/10 視野 ≧10/100 視野 G5 3+ ≧100/1 視野 ≧10/1 視野 G9 -
表10 肺非結核性抗酸菌症の診断基準(日本結核病学会・日本呼吸器学会)
A.臨床的基準(以下の2項目を満たす) 1. 胸部画像所見(HRCTを含む)で,結節性陰影,小結節性陰影や分枝状陰影の散布,均等性陰影,空洞性陰影,気管支または細気管支拡張所見のいずれか(複数可)を示す.ただし,先行肺疾患による陰影が既にある場合は,この限りではない. 2. 他の疾患を除外できる. B.細菌学的基準(菌種の区別なく,以下のいずれか1項目を満たす) 1. 2回以上の異なった喀痰検体での培養陽性. 2. 1回以上の気管支洗浄液での培養陽性. 3. 経気管支肺生検または肺生検組織の場合は,抗酸菌症に合致する組織学的所見と同時に組織,または気管支洗浄液,または喀痰での1回以上の培養陽性. 4. まれな菌種や環境から高頻度に分離される菌種の場合は,検体種類を問わず2回以上の培養陽性と菌種同定検査を原則とし,専門家の見解を必要とする. 以上のA,Bを満たす.


