血液病学総論
疾患スピード検索で表示している情報は、以下の書籍に基づきます。
「臨床医マニュアル 第5版」は、医歯薬出版株式会社から許諾を受けて、書籍版より一部(各疾患「Clinical Chart」および「臨床検査に関する1項目」)を抜粋のうえ当社が転載しているものです。転載情報の著作権は,他に出典の明示があるものを除き,医歯薬出版株式会社に帰属します。
「臨床医マニュアル 第5版」 編集:臨床医マニュアル編集委員会
Copyright:(c) Ishiyaku Publishers, Inc., 2016.
詳細な情報は「臨床医マニュアル第5版」でご確認ください。
(リンク先:http://www.ishiyaku.co.jp/search/details.aspx?bookcode=731690)
Clinical Chart
●貧血
●白血球増多症
●白血球減少症(好中球減少症)
●血小板減少症
●血小板増多症
●汎血球減少症
- 貧血とは,ヘモグロビン(Hb)濃度,赤血球数(RBC),ヘマトクリット(Ht)値のいずれかが減少した状態をいう.
- 成人男性ではHb 13 g/dL 未満,Ht 39%以下,RBC 400 万/μL 未満,成人女性ではHb12 g/dL 未満,Ht 36%以下,RBC 380 万/μL 未満,妊婦ではHb 11 g/dL 未満(循環血漿量の増加のため)を基準とする.
- 一般的貧血症状は,疲労,労作時呼吸困難感であり,冠動脈疾患があれば狭心痛を伴うことがある.急性失血の場合には,蒼白,頻脈,血圧低下などを伴う.疾患別の特徴的所見としては,黄疸(溶血性貧血),脾腫(サラセミア,慢性溶血),舌炎(鉄・葉酸・ビタミンB12欠乏),匙状指(鉄欠乏),神経症状(ビタミンB12欠乏)がある.
- 貧血の診断において最も有用なパラメーターは,網赤血球,平均赤血球容積(MCV),赤血球粒度分布幅(RDW)である.このパラメーターを考慮して,貧血の診断を進めることが重要である(表1).血液形態学的診断においては,末梢スメアによる形態学的診断(表2)も重要.適応があれば,鑑別診断のための生化学,免疫学的検査,骨髄検査を追加する.
●白血球増多症
- 白血球増加とは,白血球数が10,000/μL 以上に増加している場合を指す.
- 基礎疾患に注意してメディカルインタビューを行うこと.急性白血病の場合には,感染による発熱(腫瘍熱の場合もある)と数カ月の間に進行する貧血,出血傾向に注意することが必要.慢性骨髄性白血病(CML)の場合には,自覚症状に乏しいことが多い.進行例では,巨脾による左上腹部の膨満感を認め,少量の食事量ですぐに膨満感を認める.また,発熱,体重減少,貧血症状,皮膚掻痒感,消化性潰瘍の症状を呈することがあるので注意する.
- 診断手順
① 急性あるいは慢性の炎症疾患を示唆する症状や徴候がないかを診察する.感染の場合には,細菌検査(血液培養)を施行すること.
② 増加している白血球の性状を確認するため,末梢血液塗抹検査を施行する.また,赤血球,血小板の異常がないかを確認する.③ 好中球アルカリホスファターゼ(NAP)スコアを検査する.低値の場合には,CML の検索を行う.
④ 基礎疾患鑑別に必要な検査(画像診断,骨髄穿刺,組織検査,遺伝子検査など)を施行する. - 治療方針
① 白血病の可能性がある場合には,ただちに血液専門医と連絡をとり,患者を搬送することが重要.搬送までの処置に関しては,専門医の指示に従う.
② 感染症は,感染の重症度により入院治療の有無を決定する.
③ 結核の場合は,排菌の有無を確認.排菌があれば,指定病院に搬送すること.
④ 緊急を要する疾患以外は基礎疾患の検索が中心であり,原因疾患の診断がつけば,その疾患の治療を施行する.
●白血球減少症(好中球減少症)
- 好中球が500/mm3以下,または1,000/mm3以下で500/mm3以下に減少が予測される場合を好中球減少とする.
- 診断にあたっては,薬物(特に抗腫瘍薬)による可能性がないかをまず検索することが必要.次に感染症の有無を検索する.必要があれば速やかに細菌検査(血液培養)を施行する.白血球の性状を確認するため,末梢血液塗抹検査を施行する.ウイルス感染の場合は異型リンパ球の出現が診断の手がかりとなることがある.芽球細胞の出現を認めれば白血病,骨髄異形成症候群(MDS)の診断を急ぐ.膠原病が考慮されれば,抗核抗体,リウマトイド因子など免疫血清検査を行う.長期経管栄養患者の場合には,原因としての銅欠乏の検索を行う.
- 治療は,原因が薬剤性であれば薬剤の中止が基本.化学療法,血液疾患の場合には,G-CSF の適応があれば使用.
●血小板減少症
- 血小板数が10 万/μL 以下の状態を血小板減少症とよぶ.
- 薬歴の聴取を忘れてはならない.通常,血小板数が6 万/μL 以下になると弱い打撲でも出血斑を認めるようになり,3 万/μL 以下になると点状出血が出現するようになり,自然出血をきたす.
- 検査所見
① 単独の血小板減少症か,多系統の血球減少を認めるかが重要.
② 血小板の数値は誤差が大きいので,数値のみではなく理学的所見により出血傾向の程度を把握する必要がある.
③ EDTA による血小板凝集が生じ,偽性血小板減少をきたすことがあるので,ヘパリン採血により血小板数の確認を必ず施行することを忘れてはならない.
④血液スメアによる,破砕赤血球(TTP),巨大血小板の所見は重要.
⑤説明のつかない血小板減少には,骨髄検査を施行する.
●血小板増多症
- 血小板増加とは,血小板数が40 万/μL 以上の場合をいう.
- 無症状のことも多い.以下の症状が出現することもある.血栓症状(一過性脳虚血,肢端紅痛症,四肢末梢循環不全,下肢静脈血栓症),出血症状(皮下出血,鼻出血,歯肉出血).
- 診断手順
① 病歴,手術歴の有無,薬歴,臨床症状から反応性血小板増多症の鑑別を行う(特に,鉄欠乏性貧血時の血小板増加).
② 免疫生化学検査を施行するとともに,NAP スコアの検査を行う.
③ CML の鑑別のため骨髄穿刺検査を行う.検査施行の場合,表面マーカーと染色体検査を必ず行うこと(フィラデルフィア染色体の有無が特に重要).
④ 原発性血小板増多症の診断基準(表3)に基づいて診断する. - 治療方針
① 白血病の可能性がある場合には,ただちに血液専門医と連絡をとり,患者を搬送することが重要.搬送までの処置は,専門医の指示に従う.
② 感染症は,感染の重症度により入院治療の有無を決定する.
③ 結核の場合は,排菌の有無を確認.排菌があれば,指定病院に搬送すること.
④ 緊急を要する疾患以外は,基礎疾患の検索が中心であり,原因疾患の診断がつけば,その疾患の治療を施行する.
●汎血球減少症
- 診断基準は,RBC<400 万/μL 以下(男性),<350 万/μL 以下(女性),白血球数<4,000/μL 以下,血小板数<10 万/μL 以下である.
- 薬歴および基礎疾患(悪性腫瘍,感染症,肝硬変など)の確認をする.
- 感染巣,心不全徴候,出血傾向の徴候,リンパ節腫張,肝脾腫の有無などを確認する.
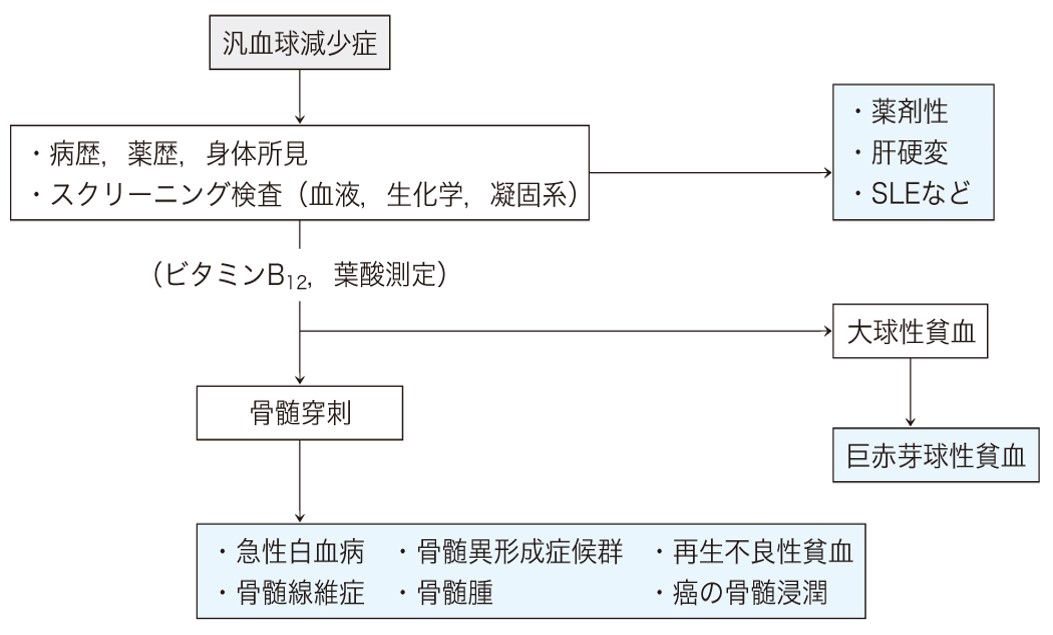
- 診断は図1 の手順で行う.
- 原因疾患特定のために以下の検査を行う.
①急性白血病:末梢血への芽球の確認.
②悪性リンパ腫:リンパ節腫張,リンパ節生検.
③骨髄腫:M 蛋白,骨融解像.
④骨髄線維症:白赤芽球症,涙滴赤血球,肝脾腫.
⑤癌の骨髄転移:白赤芽球症,非血液細胞の骨髄浸潤の確認.
⑥再生不良性貧血:骨髄低形成,骨髄シンチ.
⑦骨髄異形成症候群(MDS):骨髄異形成,無効造血の確認.
⑧ 巨赤芽球性貧血:骨髄での巨赤芽球性変化,過分葉好中球,胃切除後,ビタミンB12または葉酸低値,抗内因子抗体,抗壁細胞抗体.
⑨薬剤性:薬歴の確認.
⑩肝硬変:生化学検査,超音波検査.
⑪SLE:臨床所見,抗核抗体.
診断
1.貧血
[診断]
①貧血の診断で最も有用なパラメーターは,網状赤血球,MCV,RDW である.このパラメーターを考慮して,貧血の診断を進めることが重要である(表1).
②血液形態学的診断においては,末梢スメアによる形態学的診断(表2)も重要.
③適応があれば,鑑別診断のための生化学,免疫学的検査,骨髄検査を追加する.
④全体の造血能の評価に関しては,腰椎MRI 検査が有用である.
2.白血球増多症
[診断]
①急性あるいは慢性の炎症疾患を示唆する症状や徴候がないかを診察する.感染の場合には,細菌検査(血液培養検査)を施行すること.
②増加している白血球の性状を確認するため,末梢血液塗抹検査を施行する.また,赤血球,血小板の異常がないかを確認する.
③NAP スコアを検査する.低値の場合には,慢性骨髄性白血病(CML)の検索を行う.
④基礎疾患の鑑別に必要な検査(画像,骨髄穿刺,組織,遺伝子など)を施行する.
3.血小板増多症
[診断]
①病歴,手術の有無,薬歴,臨床症状から反応性血小板増多症の鑑別を行う(特に,鉄欠乏性貧血時の血小板増加).
②免疫生化学検査を施行するとともに,NAP スコアの検査を行う.
③CML の鑑別のため骨髄穿刺検査を行う.検査施行の場合,表面マーカーと染色体検査を必ず行うこと(フィラデルフィア染色体の有無が特に重要).
④原発性血小板増多症の診断基準(表3)に基づく.
4.血小板減少症
[診断]
①血小板の見かけの減少
①末梢血液塗抹標本で巨大血小板なし:EDTA による偽性血小板減少
②末梢血液塗抹標本で巨大血小板あり:Bernard-Soulier 症候群
②血小板の真の減少
①骨髄検査で骨髄巨核球数減少:特発性血小板減少症(再生不良性貧血),無巨核球性血小板減少症,続発性血小板減少症(白血病,悪性腫瘍の骨髄転移,ウイルス感染症,薬剤,放射線)
②骨髄検査で骨髄巨核球数正常:巨赤芽球性貧血
③骨髄検査で骨髄巨核球数増加:周期性血小板減少症,ITP,TTP,SLE,薬剤性血小板減少症,甲状腺機能亢進症,DIC,脾機能亢進(肝硬変)など
5.汎血球減少症
[診断]
①現病歴,薬歴および基礎疾患(悪性腫瘍,感染症,肝硬変など)の確認をする.
②身体所見では,感染巣,心不全徴候,出血傾向の徴候,リンパ節腫張,肝脾腫の有無などを確認する.
③診断手順(図1).
①急性白血病:末梢血への芽球の確認
②悪性リンパ腫:リンパ節腫張,リンパ節生検
③骨髄腫:M 蛋白,骨融解像
④骨髄線維症:白赤芽球症,涙滴赤血球,肝脾腫
⑤癌の骨髄転移:白赤芽球症,非血液細胞の骨髄浸潤
⑥再生不良性貧血:骨髄低形成,骨髄シンチ
⑦骨髄異形成症候群:骨髄異形成,無効造血
⑧巨赤芽球性貧血:骨髄での巨赤芽性変化,過分葉好中球,胃切除後,ビタミンB12または葉酸の低値,抗内因子抗体,抗壁細胞抗体
⑨薬剤性:薬歴の確認
⑩肝硬変:生化学検査,超音波検査
⑪SLE:臨床所見,抗核抗体
[診断]
①貧血の診断で最も有用なパラメーターは,網状赤血球,MCV,RDW である.このパラメーターを考慮して,貧血の診断を進めることが重要である(表1).
②血液形態学的診断においては,末梢スメアによる形態学的診断(表2)も重要.
③適応があれば,鑑別診断のための生化学,免疫学的検査,骨髄検査を追加する.
④全体の造血能の評価に関しては,腰椎MRI 検査が有用である.
2.白血球増多症
[診断]
①急性あるいは慢性の炎症疾患を示唆する症状や徴候がないかを診察する.感染の場合には,細菌検査(血液培養検査)を施行すること.
②増加している白血球の性状を確認するため,末梢血液塗抹検査を施行する.また,赤血球,血小板の異常がないかを確認する.
③NAP スコアを検査する.低値の場合には,慢性骨髄性白血病(CML)の検索を行う.
④基礎疾患の鑑別に必要な検査(画像,骨髄穿刺,組織,遺伝子など)を施行する.
3.血小板増多症
[診断]
①病歴,手術の有無,薬歴,臨床症状から反応性血小板増多症の鑑別を行う(特に,鉄欠乏性貧血時の血小板増加).
②免疫生化学検査を施行するとともに,NAP スコアの検査を行う.
③CML の鑑別のため骨髄穿刺検査を行う.検査施行の場合,表面マーカーと染色体検査を必ず行うこと(フィラデルフィア染色体の有無が特に重要).
④原発性血小板増多症の診断基準(表3)に基づく.
4.血小板減少症
[診断]
①血小板の見かけの減少
①末梢血液塗抹標本で巨大血小板なし:EDTA による偽性血小板減少
②末梢血液塗抹標本で巨大血小板あり:Bernard-Soulier 症候群
②血小板の真の減少
①骨髄検査で骨髄巨核球数減少:特発性血小板減少症(再生不良性貧血),無巨核球性血小板減少症,続発性血小板減少症(白血病,悪性腫瘍の骨髄転移,ウイルス感染症,薬剤,放射線)
②骨髄検査で骨髄巨核球数正常:巨赤芽球性貧血
③骨髄検査で骨髄巨核球数増加:周期性血小板減少症,ITP,TTP,SLE,薬剤性血小板減少症,甲状腺機能亢進症,DIC,脾機能亢進(肝硬変)など
5.汎血球減少症
[診断]
①現病歴,薬歴および基礎疾患(悪性腫瘍,感染症,肝硬変など)の確認をする.
②身体所見では,感染巣,心不全徴候,出血傾向の徴候,リンパ節腫張,肝脾腫の有無などを確認する.
③診断手順(図1).
①急性白血病:末梢血への芽球の確認
②悪性リンパ腫:リンパ節腫張,リンパ節生検
③骨髄腫:M 蛋白,骨融解像
④骨髄線維症:白赤芽球症,涙滴赤血球,肝脾腫
⑤癌の骨髄転移:白赤芽球症,非血液細胞の骨髄浸潤
⑥再生不良性貧血:骨髄低形成,骨髄シンチ
⑦骨髄異形成症候群:骨髄異形成,無効造血
⑧巨赤芽球性貧血:骨髄での巨赤芽性変化,過分葉好中球,胃切除後,ビタミンB12または葉酸の低値,抗内因子抗体,抗壁細胞抗体
⑨薬剤性:薬歴の確認
⑩肝硬変:生化学検査,超音波検査
⑪SLE:臨床所見,抗核抗体
-
表 1 網赤血球と血液パラメーターに基づく貧血の診断
網赤血球数(<2%) 網赤血球数(≧2%) MCV 低下,RDW 正常 慢性疾患による貧血 MCV 正常,RDW 正常 慢性疾患による貧血 MCV 高値,RDW 正常 化学療法,抗ウイルス薬,アルコール,再生不良性貧血 慢性肝障害 MCV 低下,RDW 高値 鉄欠乏性貧血 鎌状貧血,βサラセミア MCV 正常,RDW 高値 鉄欠乏貧血(初期),葉酸・ビタミン B12欠乏,骨髄異形成症候群 鎌状貧血 MCV 高値,RDW 高値 葉酸・ビタミン B12欠乏,骨髄異形成症候群 自己免疫性溶血性貧血,慢性肝障害 -
表 2 赤血球形態と疾患
赤血球形態 基礎疾患 球状 遺伝性球状赤血球症,自己免疫性溶血性貧血 鎌状 鎌状赤血球症 涙滴 骨髄線維症,巨赤芽球性貧血,サラセミア 破砕,ヘルメット型 TTP,HUS,DIC,機械弁 ウニ状 慢性腎不全(尿毒症) 有棘 慢性肝障害 標的 肝疾患,異常ヘログロビン症,脾摘 連銭形成 高ガンマグロブリン血症(骨髄腫など) -
図1 汎血球減少症診断アルゴリズム
-
表3 原発性血小板増多症の診断基準
1 血小板数が60万/μL以上
2 Htが40%以下,または循環赤血球量が正常
3 骨髄検査にて,鉄染色陽性,またはフェリチン値が正常
4 フィラデルフィア染色体陰性ないしBCR/ABL陰性
5 骨髄線維化を認めない.または,骨髄線維化が生体検査の1/3以下
で,脾腫,白赤芽球症を認めない
6 骨髄異形成症候群が除外される
7 反応性血小板増加が除外される


